また、健康保険組合が事業者と組んで、従業員が自分の健康関連データをスマホなどで確認できるPHR(Personal Health Record)をサポートし、健診結果や日常の個人の歩数情報等と結びつけ、健康増進を促すサービスも広がりをみせている。たとえば、DeSCヘルスケア株式会社KenCoMのサービスは、健康データをAIによる分析で個人に合った健康関連情報を提供し、ポイントをためて楽しみながら健康を意識した行動変容を促している。
データ分析に基づき湿布薬の上限規制を実現
全国健康保険組合連合会(健保連)は、医療費の傾向をレセプトデータで分析し、医療費削減に結びつける取り組みを始めている。たとえば、湿布薬のうち、皮膚の温熱、冷却を主目的として用いられる第一世代湿布薬とよばれるものは、医師に処方してもらえる医療用医薬品であると同時に、薬局でも購入が可能である。
こうした湿布薬は、従来全額保険給付の対象であったが、医療費増加抑制の面でも、また国民の公平性の面でも適切ではないという問題意識から、健保連は2012年4~9月診療分のレセプト(医科レセプト131万枚、調剤レセプト86万枚、実患者数77万人、施設数2万8788施設)により、第一世代湿布薬について分析を行った。
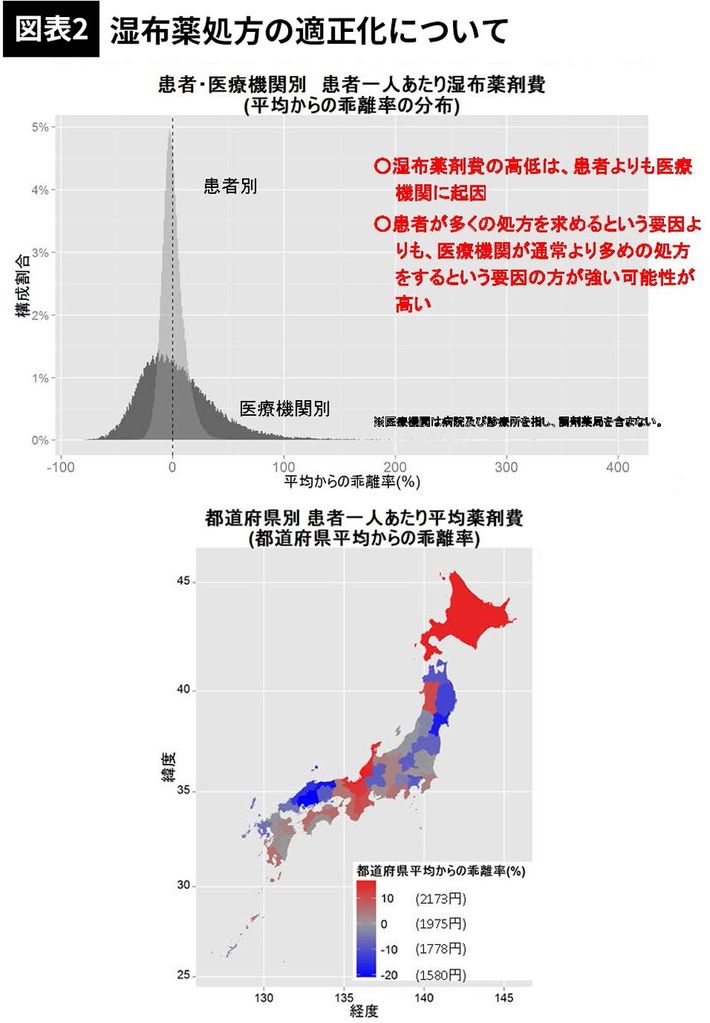
患者や医療機関の属性等を統計的に調整したうえで、患者別・医療機関別(または都道府県別)患者一人あたり湿布薬剤費の分布を分析し、患者別および医療機関別の患者一人あたり湿布薬剤費の乖離率をみたところ、湿布薬剤費の高低は、患者よりむしろ医療機関に起因する可能性が高いと結論づけた。すなわち、患者サイドから多く処方してほしいという要請もあるが、むしろ医療機関サイドが多めの処方をする要因のほうが強い可能性が高いことを示唆しており、医師が過剰な処方をしないよう働きかけることの重要性を意味している(図表2)。
また、地域別にみると、石川県、北海道などで薬剤費が高い一方で、中国地方や宮城県などで低い傾向もわかり、湿布薬処方の標準化の余地が大きいことも示唆するものであった。
健保連は、以上のような分析結果を基に、湿布薬のような市販品類似薬で保険給付から除外できるものはないか、一定の上限を設定し処方の標準化ができる医薬品はないか検討すべき、という規制改革要望を行い、これを検討することが閣議決定された。
厚生労働省内での検討の結果、2016年診療報酬改定で、一人あたりの処方が1月70枚までと制限されることになった。今後の医療費をめぐる議論は、こうしたデータ分析に基づいた議論が重要であり、これを踏まえた政策決定が行われることが期待される。