子宮体がんの検診は有効なエビデンスがない
先日、「会社のがん検診で“子宮体がん検診”がオプションとして付いているのですが、受けたほうがいいのでしょうか?」と質問を受けました。正直、まだそんなオプションが残っているの⁉ という驚きが先に立ちました。
まず、子宮体がんの「検診」についていうと、そもそも不正性器出血などの症状がない人にとって「有効」、つまり死亡率を下げるというエビデンス(科学的根拠)はありません。検診でがんが見つかった人と、不正出血などの症状がでてから婦人科を受診し、「検査」でがんが見つかった人との間で、治癒率や生存率の差があまりないのです。
強い痛みと感染症のリスク
子宮体がんの検査は子宮内に器具を挿入し、手探りで細胞を採取するため、検査中から相当の痛みをともない、感染症を起こすリスクがあります。精度も低く、子宮体がんではない人が「陽性」あるいは「擬陽性」と判定されたり、逆に子宮体がんにかかっているのに「陰性」と判定されたりすることも珍しくはありません。
すでに自覚症状がある場合は、子宮体がん検査を受けて診断のためのデータをとる意味はありますが、無症状の方に対して、心身を傷つけるリスクがある検査を行うことは、「無意味に患者さんを傷つけるようなことをしない」という医療の大原則に反する行為です。
ではなぜ、無駄な検診がオプションとして付いてくるのでしょうか。
子宮頸がんと子宮体がんが混同されている
混乱の大元は、2002年(平成14年)に施行された「健康増進法」にあります。当時、子宮がん検診は、20歳以上を対象に、2年に1度の問診、視診、子宮「頸」部の細胞診、および内診が推奨されていました。
さらに、子宮がん検診(つまり体がん検診)については、「症状がある人は、まず医療機関の受診を勧める。ただし、本人が同意する場合は子宮頸部の細胞診に引き続き、子宮体部の細胞診を実施」と記載がありました。この文章の後半の「本人が同意する場合は……」が、独り歩きをして今に残っているわけです。
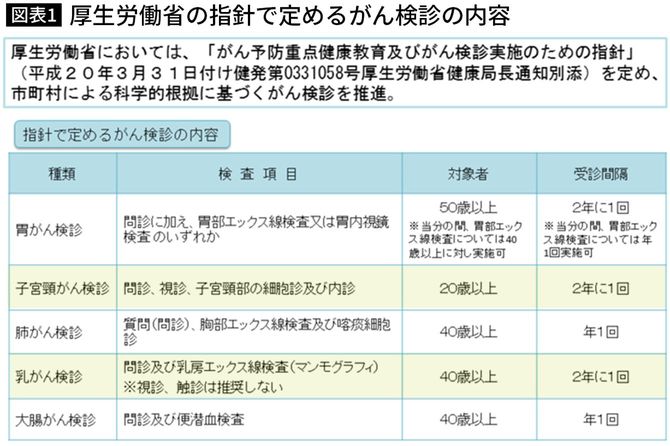
実際には、2008年(平成20年)度に公表された「がん予防重点健康教育及びがん検診実施のための指針」で、「子宮がん検診」という名称は「子宮頸がん検診」に改められ、子宮体がん検診を推奨する文章はすべて削除されています。いまだに「子宮がん検診」に「体がん」を含めている企業検診や自治体の検診は、情報のアップデートができていないのだと思います。

リスクを考えると「過剰な医療行為」といえる
確かに子宮体がん検診で体がんが見つかる可能性もゼロではありませんから、「全く不要な検診です」と言い切ることは難しいのですが、少なくとも痛みや感染症、まれに起きる子宮穿孔(子宮に穴があくこと)などのリスクを考えると、「過剰な医療行為」に当たる子宮体がん「検診」をお勧めすることはできません。
このほか、リンチ症候群といって遺伝子に変異がある家系では、若くして子宮体がんを発症することがあります。①家系内に大腸がんや子宮体がん、卵巣がん、胃がん、腎盂・尿管・膀胱がん、十二指腸がんの患者さんが、最低3人いる、②その中の1人は、ほかの2人に対して親、子ども、または兄弟姉妹である、③最低、2世代にわたってがんを発症している、④最低1人は、50歳未満でがんを発症している、という条件がそろっている場合は、リンチ症候群の可能性があるので、集団検診ではなく、専門医に相談したほうが安心でしょう。
子宮頸がんは検診+HPVワクチン接種で
一方、子宮「頸」がん検診は、体がん検診と比べて侵襲度が低く、定期的に受けることで死亡率を最大80%まで下げることが証明されています。つまり、意味のある検診なのです。
子宮頸がんがヒトパピローマウイルス(HPV)感染が原因で発症することは、広く知られるようになってきました。よくある誤解は「経験人数が多いから感染する」というもので、これは危険な間違いです。実際は、初めてのセックスでもHPVに感染する可能性があり、一度でもセックスを経験した女性の50〜80%はHPVに感染していると考えられます。
子宮頸がん検診の対象年齢は20歳以上、2年おきですが、セックスを経験した年齢によっては、10代でも個別に子宮頸がんの検査を受けてほしいですね。逆にセックスの経験がなければ検診を受ける必要はありません。ちなみに、子宮頸がん検診の対象年齢が20歳に引き下げられたのは2004年のことで、それまでは30歳以上でした。現実を考えると笑えない事実です。
自治体によってはHPVに感染しているか否かを調べるHPV-DNA検診をオプションとしているところもありますが、逆に「擬陽性」率が上昇するので、あまり意味がある選択肢とは言えません。むしろ、普通の子宮頸がん検診をきちんと定期的に受けることが大切です。
HPVワクチンは何歳まで有効か
また子宮頸がんに関してはやはり、HPVワクチンの接種がキーです。HPVワクチンはすでに感染したウイルスを排除する作用はありませんが、ハイリスクHPVの感染を防ぐ効果があります。2021年7月現在、HPVワクチンを無料で接種できるのは小学校6年生から高校1年生までの女性です。悪性度の高いハイリスクHPVに感染すると5年ほどでがんに進行する可能性があるので、セックスを経験する前の接種が理想的です。
ただし、定期接種の対象年齢を過ぎ、すでにセックスの経験があったとしても、HPVワクチン接種をする意味は十分にあります。一人のひとがハイリスクHPVに感染し続けている可能性は低く、ウイルスの90%は感染後に自然に体外に排出されるからです。もちろん、その後にHPVに「再」感染する可能性は常にあるため、排出後の「空白期間」にワクチンを接種することで、HPV感染と発がんリスクを抑える効果が期待できます。
若い年齢ほど予防効果が高いので、できれば定期接種の年齢のうちの接種をお勧めしますが、定期接種の年齢を過ぎても45歳くらいまでは一定の予防効果が確認されています。任意接種の場合は4価の場合総額で5万〜6万円ほどの費用がかかるので、家族や医師と相談しながら接種を考えてみてください。
実はやり過ぎ? 20代、30代の乳がん検診
もう一つ、女性にとって大切ながん検診は「乳がん検診」です。マンモグラフィによる乳がん検診は子宮頸がん検診と同じく、死亡率を下げるという明らかなエビデンスがある、意味がある検診です。ただし、効果が証明されているのは40代以上の女性についてです。公的検診の対象年齢も、40歳以上に定められています(検診期間は2年に1回)。
ところが最近は乳がん啓発キャンペーンの効果や芸能人がSNSでいろいろ発信していることもあり、検診のリスクがベネフィットを上回る20代、30代で乳がん検診を受ける人が増えています。なかには「子宮頸がん検診は受けていません。あ、でも乳がん検診は受けてますから!」と、なぜか乳がん検診を免罪符にする方もいて「それ、子宮頸がんと関係ないやん!」と思わず、突っ込みそうになることもあります。
家族歴がある場合は35歳前後から検診を
乳がん検診のリスクは、被爆や擬陽性(乳がんではないのに、検診で要精検となること)、擬陰性(乳がんがあるにもかかわらず、検診で見逃されること)がある点です。擬陽性の場合は、意味のない細胞診や針生検を受けることになり、結果がわかるまで10日間から長いときには数週間、不安を抱えて過ごす負担もつきまといます。早期発見・治療の意識があるのは良いことなのですが、ぜひ20代、30代の性交経験者の方にはしっかり子宮頸がん検診を受けていただき、乳がんの検査は、しこりなどの症状があったときに受けていただければと思います。
40歳未満でマンモグラフィ検査を受けるメリットがあるのは、母親や姉妹に乳がん、もしくは卵巣がんになった方がいるケースです。特に若くしてがんを発症した血縁者がいる場合は35歳前後から定期的に乳がん検診を受けることで、万が一のときでも早期診断と治療に結びつけることができます。
がん検診は、有効性が確認されている検診方法で
最近は痛みの少なさをウリにしたお椀型の「無痛MRI(磁気共鳴画像)」や「乳房専用PET(ポジトロン断層撮影)」、「乳房専用の超音波診断装置」など、新しい診断装置が続々と誕生しています。いずれも単独では検診としての有効性が証明されておらず、高いお金を出す意味があるかどうかは不明です。がん検診については、やはり有効性がきちっと証明された検診方法を基本として、オプションや自費の任意検診に関しては、自らを傷つけることがないように検診のリスクとベネフィットを慎重に判断してください。
図表1は厚生労働省が推奨する「科学的根拠に基づいて、効果がある」と判断された検診の一覧です。女性のがんについては20代から子宮頸がん検診と予防のためのHPVワクチン接種を、そして40代から乳がん検診を受けましょう。